Zaparcie to jedno z najczęściej występujących schorzeń (3–10% wizyt u pediatry i 25% u gastroenterologa). Pojawić się może już u małych niemowląt – częściej u karmionych mlekiem modyfikowanym niż karmionych piersią. Choć objawy zaparcia, nawet dla laika, nie sprawiają szczególnych trudności diagnostycznych często pozostają niezauważone lub są bagatelizowane oraz zbyt późno i niedostatecznie leczone. W artykule przedstawiono sposoby rozpoznawania, zapobiegania i ewentualnego leczenia zaparcia u niemowląt i małych dzieci. Szczególną uwagę zwrócono na znaczenie prebiotyków zawartych w mlekach modyfikowanych zmieniających charakter stolców na zbliżone do obserwowanych u dzieci karmionych piersią.
Dział: Studium przypadku
Zasadowica metaboliczna przebiegająca z hiponatremią i hipokaliemią jest nietypowym odkryciem w wynikach badań laboratoryjnych. Ta charakterystyczna konstelacja wyników sugeruje rozpoznanie zespołu Barttera lub rzekomego zespołu Barttera. W klasycznym zespole Barttera w wyniku nieprawidłowej funkcji kanałów jonowych dochodzi do nerkowej utraty soli, natomiast gdy do zespołu utraty soli dochodzi w innym mechanizmie, mówimy o rzekomym zespole Barttera. Do takiej sytuacji może dojść w mukowiscydozie, gdzie nieprawidłowo działający kanał chlorkowy powoduje nadmierną utratę sodu wraz z potem. W odpowiedzi na hiponatremię dochodzi do aktywacji układu renina-angiotensyna-aldosteron i wtórnego hiperaldosteronizmu, czyli reakcji obronnej organizmu i ograniczenia wydalania sodu przez nerki, a w konsekwencji do hipokaliemii i alkalozy metabolicznej. Na nadmierną utratę sodu przez parowanie narażone są szczególnie niemowlęta karmione piersią w trakcie ciepłych miesięcy. Mimo istniejących badań przesiewowych w kierunku mukowiscydozy, u części pacjentów choroba może zostać nierozpoznana, w związku z czym pediatrzy oraz lekarze rodzinni powinni zachowywać czujność i rozważać diagnozę mukowiscydozy zawsze w przypadku nietypowych wyników badań gospodarki wodno-elektrolitowej i kwasowo-zasadowej.
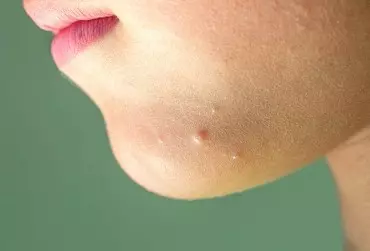
Trądzik pospolity (acne vulgaris) jest przewlekłą chorobą gruczołów łojowych i ujść mieszków włosowych, charakteryzującą się występowaniem zmian zapalnych (grudki, krosty, torbiele) oraz niezapalnych (zaskórniki otwarte lub zamknięte), które mają predylekcję do występowania w okolicach łojotokowych (twarz, dekolt, plecy, skóra owłosiona głowy). Podział kliniczny nasilenia trądziku obejmuje postać lekką, umiarkowaną oraz ciężką. Pomimo iż szczyt zachorowań przypada na okres dojrzewania, chorobę obserwuje się w każdym wieku, także u najmłodszych dzieci. W zależności od wieku dziecka wyróżnia się trądzik noworodkowy, niemowlęcy, wczesnodziecięcy oraz przedpokwitaniowy. Trądzik noworodkowy (acne neonatorum) to z reguły łagodna, samoograniczająca się postać choroby, podczas gdy trądzik niemowlęcy (acne infantum) wiąże się z ryzykiem rozwoju nasilonych, przewlekłych zmian skórnych z tendencją do bliznowacenia. Z kolei trądzik występujący w okresie przedpokwitaniowym zawsze wymaga wykluczenia zaburzeń hormonalnych, w tym hiperandrogenizmu. Z uwagi na znacznie rzadsze występowanie choroby w populacji dziecięcej, liczne odmienności w obrazie klinicznym, możliwe współistnienie wrodzonych zaburzeń hormonalnych, a także konieczność stosowania leków poza wskazaniami rejestracyjnymi, ustalenie rozpoznania oraz terapia trądziku u dzieci bywają utrudnione. Wczesne wdrożenie właściwego leczenia jest niezwykle istotnie w tej grupie wiekowej, gdyż pozwala zapobiec bliznowaceniu oraz wystąpieniu zaburzeń emocjonalnych w przyszłości.
Mononukleoza zakaźna jest typową postacią zakażenia EBV. Objawia się gorączką, wysiękowym zapaleniem gardła, limfadenopatią, hepatosplenomegalią i atypową limfocytozą. Najczęściej ma charakter łagodny, samoograniczający się, choć zróżnicowanie przebiegu zakażenia jest duże od bezobjawowego po niekiedy śmiertelną chorobę. Do najcięższych powikłań mononukleozy zakaźnej należy m.in. samoistne pęknięcie śledziony. Powikłanie to choć rzadkie, w przypadku braku leczenia może zakończyć się zgonem.
Skóra i przydatki są największym organem ochronnym, który pełni funkcję bariery przed zagrożeniami ze strony środowiska zewnętrznego, w tym przed zakażeniami. W artykule przedstawiono najczęstsze schorzenia skóry o etiologii bakteryjnej oraz sposoby ich leczenia.
Candida to grzyb należący do podrodziny Cryptococoidiae. Ma słabą inwazyjność. Aby wywołał efekt patologiczny, muszą zaistnieć odpowiednie warunki. Główny to zaburzenie równowagi biocenotycznej ustroju. Jednak u noworodków i niemowląt (szczególnie do 3. m.ż.) przyjmuje się, iż jego obecność ma zawsze charakter patogenny.
Rozpoznanie inwazyjnej choroby meningokokowej (IChM) nigdy nie jest łatwe, a każde opóźnienie niesie ze sobą znaczne niebezpieczeństwo. W trakcie pandemii COVID-19 z powodu podobnych początkowych objawów ryzyko przeoczenia IChM znacznie się zwiększyło. W pracy przedstawiono przypadek 22-miesięcznego pacjenta, u którego początkowo mylnie i drogą teleporady podejrzewano wstępnie COVID-19, co znacznie opóźniło postawianie ostatecznego rozpoznania IChM. Pandemia znacznie zwiększyła i tak ogromne znaczenie szczepień przeciwmeningokokowych jako najlepszej profilaktyki IChM.
Zakażenie wywołane przez bakterie Streptococcus pneumoniae to jedna z częstszych przyczyn zakażenia inwazyjnego u dzieci. Zgodnie z danymi WHO odpowiada ono za blisko milion zgonów rocznie wśród dzieci do 5. r.ż. w świecie. Jest najczęstszą przyczyną zgonów spośród chorób, którym umiemy zapobiegać za pomocą szczepień w tej grupie wiekowej. Zakażenia pneumokokowe w Polsce stanowią również istotny problem. Jak wynika z danych Narodowego Instytutu Zdrowia Publicznego–Państwowego Zakładu Higieny (NIZP–PZH): w roku 2019 zgłoszono 1541 przypadków; w 2018 – 1315, w 2017 – 1182 [1, 2]. W roku 2017 rozpoczęto szczepienia populacyjne wszystkich niemowląt. Wzrost zgłaszanych przypadków w kolejnych latach jest znanym zjawiskiem wzmożonej czujności lekarzy i wdrażania diagnostyki w pierwszych latach po rozpoczęciu populacyjnego programu szczepień. Jak wynika z danych KOROUN wykrywalność w populacji dzieci do lat 2 – porównując lata 2018 i 2019, wykazuje tendencję spadkową [3]. W dobie pandemii liczba przypadków chorób przenoszonych drogą kropelkową znacznie spadła. Izolacja, dystans, maseczki istotnie wpłynęły na częstość występowania zakażeń, również pneumokokowych. W roku 2020 do PZH zgłoszono 545 przypadków inwazyjnej choroby pneumokokowej (IChP) [4]. Pojawiła się natomiast nowa jednostka chorobowa, wywołana przebytym zakażeniem wirusem SARS-CoV-2, często przypominająca zakażenie inwazyjne. W początkowych dobach obraz kliniczny może przypominać posocznicę, jednak leczenie tych jednostek chorobowych różni się znacząco. W aktualnej sytuacji epidemiologicznej należy pamiętać o obu tych jednostkach i podejmować działania diagnostyczne, umożliwiające różnicowanie, oraz terapeutyczne, uwzględniające obie możliwości, gdyż opóźnienie leczenia w obu sytuacjach jest niekorzystne dla pacjenta.
W artykule autorzy przedstawiają przypadki rumienia guzowatego u dzieci przyjętych do Oddziału Pediatrycznego w Strzelcach Opolskich. Oprócz najczęstszych objawów klinicznych, prawdopodobnej etiologii opisano także rozpoznawanie i leczenie. W diagnostyce różnicowej wyróżniono inne zapalenia tkanki tłuszczowej. Objaw ten, choć u dzieci występuje stosunkowo rzadko, to zdecydowanie często może być manifestacją innego schorzenia podstawowego lub je nawet wyprzedza w czasie.
Mięczak zakaźny (Molluscum contagiosum – MC) jest powszechnie występującym zakażeniem skóry i błon śluzowych. Czynnikiem etiologicznym jest wirus z rodziny Poxviridae. Najwięcej zachorowań obserwuje się u dzieci w wieku 3–10 lat. W populacji osób dorosłych MC jest zaliczany do chorób przenoszonych drogą płciową. Do metod terapeutycznych zaliczamy: usuwanie mechaniczne, łyżeczkowanie, krioterapię, laseroterapię, elektrokoagulację oraz leczenie miejscowe.
Ostra biegunka jest jedną z najczęstszych przyczyn porad pediatrycznych wśród małych dzieci, a co więcej: jest również jedną z najczęstszych przyczyn hospitalizacji w tej grupie wiekowej. Najczęściej ma ona łagodny przebieg, charakter samoograniczający się i nie wymaga leczenia. Jednakże czasem może prowadzić do zagrażających życiu konsekwencji, takich jak odwodnienie oraz zaburzenia gazometryczne i elektrolitowe. Z tej przyczyny niezwykle ważne jest nie tylko zgodne z najnowszymi zaleceniami postępowanie diagnostyczno-terapeutyczne, ale również profilaktyka poprzez edukację społeczeństwa, poprawę warunków sanitarnych, przestrzeganie zasad prawidłowej higieny, zapewnienie odpowiedniej jakości wody pitnej, promowanie karmienia piersią oraz szczepienia ochronne.
W pracy przedstawiono aktualne rekomendacje dotyczące leczenia ostrego zapalenia ucha środkowego (OZUŚ) u dzieci oraz powikłania usznopochodne związane z tym schorzeniem. OZUŚ jest jedną z najczęstszych przyczyn udzielania porad w gabinecie lekarza podstawowej opieki zdrowotnej. Szczyt zachorowań przypada na pacjentów w wieku od 6. do 12. m.ż. W początkowym etapie infekcji rekomendowane jest postępowanie objawowe w postaci leczenia przeciwbólowego i przeciwzapalnego, a dopiero przy braku poprawy zalecane jest włączenie antybiotykoterapii. Najczęstszym powikłaniem wewnątrzskroniowym OZUŚ jest zapalenie wyrostka sutkowatego, które wymaga wdrożenia szeroko spektralnej antybiotykoterapii wraz z paracentezą, jednak brak poprawy klinicznej stanowi wskazanie do interwencji chirurgicznej w postaci mastoidektomii. Pojawienie się objawów neurologicznych u dziecka z OZUŚ, takich jak zaburzenia świadomości, drgawki, silny ból głowy, sztywność karku, wskazują na powikłania wewnątrzczaszkowe. Konieczne jest wówczas pilne wykonanie badań obrazowych oraz interwencja laryngologiczna, która w istotny sposób wpływa na proces gojenia i rokowanie. Nawracające zapalenie opon mózgowo-rdzeniowych u dziecka wymaga wykluczenia płynotoku usznego związanego z wrodzoną wadą ucha.