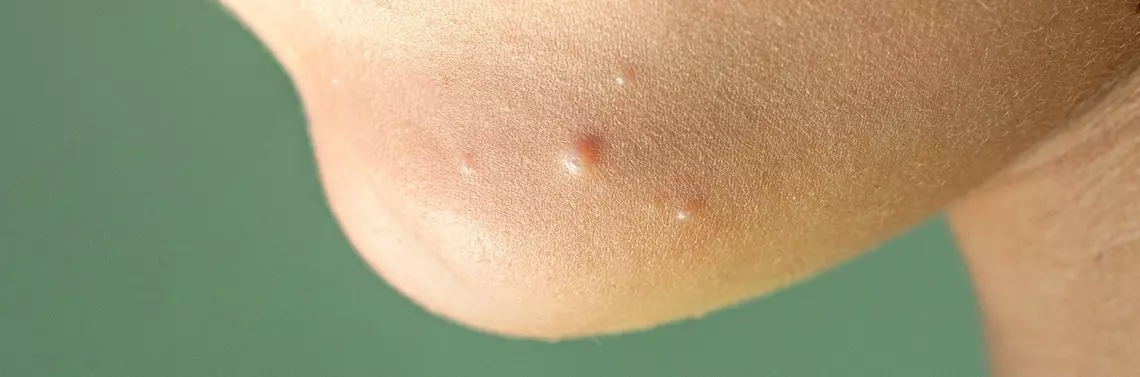
Mięczak zakaźny jest powszechnie występującym zakażeniem skóry i błon śluzowych. Najwięcej zachorowań obserwuje się w populacji dzieci w wieku 3–10 lat. Do zakażeń najczęściej dochodzi w drodze kontaktów bezpośrednich. Możliwa jest również autoinokulacja. Wystąpienie schorzenia u osób dorosłych zalicza się do chorób przenoszonych drogą płciową. Rozsiana postać MC u dzieci współistnieje z atopowym zapaleniem skóry (AZS), natomiast stwierdzenie licznych ognisk MC u osób dorosłych wymaga diagnostyki w kierunku niedoborów odporności.
Etiologia
Wirus MC jest dużym wirusem z rodziny Poxviridae, o wymiarach 240 x 320 nm. Wirus charakteryzuje się wysokiego stopnia epidermotropizmem. Okres wylęgania wynosi ok. 2–7 tygodni. Opisano cztery główne podtypy MC: MCV-1, MCV-2, MCV-3, MCV-4. Podtyp MCV-1 odpowiada za zakażenia głównie u dzieci. Podtyp MCV-2 dotyczy osób z upośledzoną odpornością i osób aktywnych seksualnie. MCV-3 i MCV-4 występują bardzo rzadko [1]. Infekcja MC dotyczy głównie naskórka. Namnażanie się wirusa zachodzi w keratynocytach. W obrębie zakażonych keratynocytów obecne są ciałka mięczakowate, które stanowią cechę diagnostyczną [2].
Obraz kliniczny
W przypadkach typowych widoczne są grudki, barwy cielistej lub bladoróżowej, śred...
Pozostałe 90% treści dostępne jest tylko dla Prenumeratorów
- 6 wydań czasopisma "Forum Pediatrii Praktycznej"
- Nielimitowany dostęp do całego archiwum czasopisma
- Dodatkowe artykuły niepublikowane w formie papierowej
- ...i wiele więcej!

Dołącz do grona pediatrów - praktyków, którzy stale pogłębiają swoją wiedzę
Co dwa miesiące otrzymuj algorytmy diagnostyczne i aktualne wytyczne leczenia dzieci, tworzone przez doświadczonych lekarzy – praktyków.