U wielu dzieci wykonywane są badania krwi, zwłaszcza obecnie, kiedy rodzice obawiają się powikłań po COVID-19. Z tymi badaniami trafiają następnie do lekarza. Prawie w każdym badaniu można znaleźć jakiś parametr wychodzący poza granicę normy. Pediatra bądź neonatolog muszą zdecydować, które z odchyleń są klinicznie nieistotne, które wymagają jego interwencji, a w jakich sytuacjach dziecko powinno być skierowane do hematologa.
Czytaj więcej
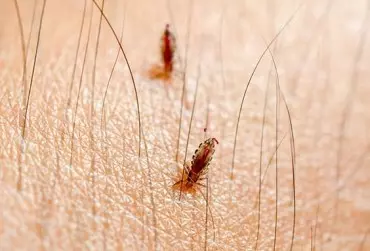
Świerzb i wszawica to powszechnie występujące ektoparazytozy, które głównie są przenoszone drogą kontaktu be zpośredniego. Świerzb (ang. scabies) rozwija się na skutek infestacji świerzbowcem ludzkim (Sarcoptes scabiei var. hominis), obligatoryjnym ektopasożytem człowieka. W porównaniu do osób dorosłych, u niemowląt i małych dzieci stwierdza się nieco odmienną morfologię i zasięg wykwitów skórnych. Zmiany są bardziej rozległe, z tendencją do zajmowania okolicy dłoni i podeszew, nadgarstków i kostek. Ponadto może dochodzić do zajęcia skóry głowy. Często w obrębie wykwitów pierwotnych dochodzi do wystąpienia wtórnego nadkażenia bakteryjnego i spryszczenia. Zmianom skórnym mogą towarzyszyć objawy ogólne w postaci niechęci do przyjmowania pokarmów, rozdrażnienia. Rozpoznanie choroby ułatwiają kryteria International Alliance for the Control of Scabies (IACS) Consensus Criteria for the Diagnosis of Scabies. U dzieci powyżej 2 miesiąca życia w terapii scabies z wyboru wykorzystuje się miejscowo aplikowaną permetrynę 5%. Wszawica, określana także jako pedikuloza, jest chorobą pasożytniczą wywoływaną przez wszy ludzkie. Wyróżnia się trzy rodzaje wszawicy: głowową, łonową i odzieżową. Najbardziej charakterystycznym objawem jest intensywny świąd. W obrazie klinicznym dominują wykwity wtórne rozwijające się na skutek drapania skóry. Rozpoznanie choroby opiera się o wykrycie żywych wszy. W terapii wykorzystuje się pyretryny, permetrynę, dimetikon. W przypadku rozpoznania chorób konieczne jest wdrożenie odpowiednich zaleceń higienicznych oraz leczenie osób mających bezpośredni kontakt z zarażonymi.
Czytaj więcej
Ostatnie uaktualnione wytyczne leczenia astmy Global Initiative for Asthma (GINA) ukazały się w kwietniu 2020 roku. Pierwsza część raportu poświęcona została wytycznym dotyczącym opieki nad pacjentami z astmą w czasie pandemii COVID-19.
Zalecenia dotyczące chorych z astmą podczas pandemii:
chorych należy zaopatrzyć w pisemny plan terapii
chorzy powinni kontynuować wcześniejszą farmakoterapię, zwłaszcza glikokortykosteroidy – jeśli stosowane były wcześniej jako leczenie podtrzymujące
ze względu na ryzyko transmisji zakażenia podczas nebulizacji na innych pacjentów oraz personel medyczny – o ile jest to możliwe – powinno się z nich rezygnować
chorzy podejrzani/zakażeni COVID-em nie powinni wykonywać spirometrii
podczas procedur, w czasie których generowany jest aerozol, powinno się restrykcyjnie przestrzegać zasad ochrony
należy przestrzegać krajowych zaleceń sanitarnych i bezwzględnie stosować środki indywidualnej ochrony
Raport GINA jest strategią postępowania w astmie opartą na dowodach naukowych pochodzących z badań prowadzonych w praktyce klinicznej. Zdecydowano, iż rekomendacje będą podawane w postaci graficznych ramek, nie jako odpowiedzi na pojedyncze pytania.
Główne cele raportu to:
zapobieganie zaostrzeniom i zgonom z powodu astmy
uzyskanie poprawy kontroli astmy
aktualizacja informacji dotyczących patofizjologii astmy
monitorowanie zmieniających się zachowań zarówno pacjentów, jak i personelu medycznego
monitorowanie wdrażania zaleceń do praktyki klinicznej, także pomimo różnic regionalnych, populacyjnych oraz systemów opieki medycznej
Zmiany w raporcie GINA dokonane w 2019 roku i kontynuowane w 2020 dotyczyły w dużej mierze problemów astmy określanej jako lekka. Ta postać choroby również wiąże się z ryzykiem. Badania Dussera Allergy z 2007 roku wykazały, że 30–37% pacjentów z astmą, 16% pacjentów z bardzo ciężkim zaostrzeniem astmy („blisko śmierci”), 15–20% dorosłych umierających na astmę prezentowało objawy rzadziej niż raz na tydzień w ciągu ostatnich 3 miesięcy.
Definicja astmy
Astma to heterogenna choroba zwykle związana z przewlekłym zapaleniem dróg oddechowych zdefiniowana poprzez obecność objawów ze strony układu oddechowego, takich jak świsty, duszność, ucisk w klatce piersiowej i kaszel, zmieniających się w czasie, o różnym nasileniu, którym towarzyszy zmienna obturacja dróg oddechowych. Definicja astmy nie ulegała zmianie od 2014 roku, ale cecha heterogenności, a przez to różnice fenotypowe stały się bardzo istotne, biorąc zwłaszcza pod uwagę dostępne nowe leki biologiczne pobudzające lub blokujące swoiste receptory czy też czynniki transkrypcyjne. Grupa pacjentów pediatrycznych zwykle prezentuje łagodną lub umiarkowaną postać astmy i wystarczy u nich stosowanie wGKS lub połączenie wGKS z długo działającymi β2-agonistami.
Kontrola astmy
Wytyczne kontroli nie zmieniły się od 2014 roku, a w 2020 roku uznano kryterium częstości stosowania leków doraźnych dotyczące wyłącznie krótko działających β-mimetyków.
Terapia astmy
W raporcie GINA podkreślono konieczność spersonalizowanego podejścia do chorego z astmą dotyczącego nie tylko leków, ale także ogólnego sposobu i planu postępowania. Ogólne zasady terapii nie uległy zmianie od 2006 roku, zmodyfikowano natomiast zalecenia stosowania leków na poszczególnych stopniach.
Leczenie astmy jest czterostopniowe u dzieci młodszych do 5. r.ż. oraz pięciostopniowe u dzieci 6–11 lat i młodzieży od 12. r.ż. i u dorosłych. W stopniu pierwszym terapii GINA nie rekomenduje już leczenia wyłącznie SABA, gdyż stosowanie wyłącznie SABA zwiększa ryzyko ciężkiego zaostrzenia, a dodanie wGKS znacząco zmniejsza to ryzyko. Aktualnie GINA zaleca dla wszystkich > 12. r.ż., czyli młodzieży i dorosłych, stosowanie wGKS. Lek ten ma być stosowany regularnie codziennie lub w łagodnych postaciach w razie potrzeby w połączeniu z lekiem rozszerzającym oskrzela. Generalnie nie ma istotnych zmian w preferowanym leczeniu i alternatywnych schematach, dodano jedynie uzasadnienie merytoryczne dla zaleceń w stopniu 1 i 2. Powołano się na 2 randomizowane badania kliniczne, dwunastomiesięczne, na dużej liczbie chorych: START i PRACTICAL. Udowodniono istotne zmniejszenie ciężkich zaostrzeń w grupie przyjmującej łączony preparat na żądanie. W obydwu badaniach wykazano istotne zmniejszenie markerów stanu zapalnego, w tym redukcję poziomu FeNO. Podkreślono znaczenie włączenia leku kontrolującego – wGKS od wczesnego okresu rozpoznania astmy, powołując się na badania kliniczne wskazujące korzyści dotyczące poprawy funkcji płuc przy wczesnym włączeniu tego preparatu, a nie z kilkuletnim opóźnieniem, kiedy to pacjenci wymagają wyższych dawek wGKS, a i tak nie osiągają istotnej poprawy funkcji płuc. Podano wielkości dawek wziewnych glikokortykosteroidów w zależności od wieku dziecka.
W astmie ciężkiej zalecono fenotypowanie astmy i dobór terapii zgodnie z fenotypem. Systemowe GKS z powodu ich licznych działań niepożądanych powinny być stosowane wyłącznie u tych chorych, u których nie można zastosować innego leczenia, w tym dostępnych obecnie terapii biologicznych: omalizumab (anty-IgE), mepolizumab (anty-IL-5), benralizmab (anty-IL-5-receptor), reslizumab (anty-IL-5) i dupilumab (anty-IL-4 receptor).
Działania niepożądane montelukastu
W rozdziale dotyczącym farmakoterapii GINA (a także FDA Boxed Warning) dodano ostrzeżenie o niepożądanych działaniach montelukastu, w tym ryzyka poważnych incydentów neuropsychiatrycznych. Aktualnie w oparciu o badania na zwierzętach wiemy, iż preparat ten przenika do ośrodkowego układu nerwowego i wywierać może bezpośrednie działanie na OUN. Ośrodkowe objawy niepożądane występują niezbyt często, rzadko, a nawet bardzo rzadko. Mogą przebiegać jako pobudzenie, problemy z koncentracją, koszmary senne, bezsenność, problemy z pamięcią, lunatykowanie, depresja, myśli i działania samobójcze, tiki, senność, parestezje.
Postępowanie w astmie u dzieci
U dzieci < 5. r.ż. w schematach terapii ciężkich zaostrzeń dodano liczbę oddechów > 40/minutę, zmodyfikowano kryteria częstości tętna, usunięto wciąganie podżebrzy i wcięcia mostka (jako objawy zbyt subiektywne).
W przypadku ciężkiej eozynofilowej astmy u dzieci w wieku 6–11 lat dodano możliwość stosowania mepolizumabu zaakceptowanego przez EMA dla tej grupy wiekowej (wcześniej zaaprobowany dla dzieci > 12. r.ż.).
Podkreślono korzystną rolę szkolnych programów leczenia astmy u dzieci, które są związane w efekcie ze zmniejszeniem liczby hospitalizacji, wizyt w oddziałach ratunkowych oraz zmniejszeniem liczby dni ze zmniejszoną aktywnością dziecka.
Tab. 1. Ocena kontroli astmy u młodzieży – modyfikacja 2014
Kryteria kontroli objawów astmy
w ostatnich 4 tyg.
Pełna kontrola
Częściowa kontrola
Brak kontroli
Objawy kliniczne w ciągu dnia, obecne > 2/tyg
4 × NIE
1–2 × TAK
3–4 × TAK
Nocne przebudzenia z powodu astmy
Stosowanie leków doraźnych > 2/tyg.
Ograniczenie aktywności z powodu astmy
Tab. 2. Stopnie intensywności leczenia astmy w zależności od wieku pacjenta
Dorośli i młodzież > 12 lat
Stopień
terapii
1
2
3
4
5
Leki
kontrolujące
Preferowane
leczenie
Doraźnie niska
dawka wGKS/
FORM
Niska dawka
wGKS na stałe lub
doraźnie niska
dawka wGKS/
FORM
Niska dawka
wGKS/LABA
(zalecany
schemat –
niska dawka
w GKS/FORM
w terapii
SMART/MART)
Średnia dawka
wGKS/LABA
(zalecany
schemat – niska
dawka wGKS/
FORM w terapii
SMART/MART)
Wysoka dawka
wGKS/LABA.
Ocena fenotypu
astmy +
dodatkowe
terapie:
tiotropium,
anty-lgE,
anty-IL-5/5R,
anty-IL-4R
Prewencja
zaostrzeń
i kontrola
objawów
Alternatywne
schematy
Niska dawka
wGKS
stosowana
do SABA
LTRA lub
niska dawka
wGKS stosowana
do SABA
Średnia
dawka wGKS
lub niska dawka
wGKS/LTRA
(+SLIT)
Wysoka dawka
wGKS.
Dodatkowo
tiotropium lub
LTRA (+SLIT)
Niska dawka
doustnych
GKS, ale po
rozważeniu
ryzyka objawów
niepożądanych
Leki
ratunkowe
Preferowana
opcja
Doraźnie niska dawka wGKS/FORM
Doraźnie niska dawka wGKS/FORM#
Aktywna
opcja
Dzieci 6–11 lat
Stopień
terapii
1
2
3
4
5
Leki
kontrolujące
Preferowane
leczenie
Niska dawka
wGKS (sprawdzić
tabl. dawek wGKS
u dzieci)
Niska dawka
wGKS/LABA lub
średnia dawka
wGKS
Średnia dawka
wGKS/LABA
i konsultacja
specjalisty
Ocena fenotypu
astmy +
dodatkowe
terapie: anty-lgE
Prewencja
zaostrzeń
i kontrola
objawów
Alternatywne
schematy
Niska dawka
wGKS
stosowana do
SABA lub niska
dawka wGKS
LTRA lub niska
dawka wGKS
stosowana do
SABA
Niska dawka
wGKS/LTRA
(+SLIT)
Wysoka dawka
wGKS/LABA
dodatkowo
tiotropium lub
LTRA
Dodatkowo
anty-IL-5 lub
niska dawka
doustnych
GKS, ale po
rozważeniu
ryzyka objawów
niepożądanych
Leki
ratunkowe
Doraźnie SABA
Dzieci do 5. r.ż.
Stopień
terapii
1
2
3
4
5
Leki
kontrolujące
Preferowane
leczenie
Niska dawka
wGKS (sprawdzić
tabl. Dawek wGKS
u dzieci)
Podwoić niską
dawkę wGKS
Kontynuować
terapię lekiem
kontrolującym
i skonsultować
ze specjalistą
Prewencja
zaostrzeń
i kontrola
objawów
Alternatywne
schematy
LTRA lub
okresowo krótki
kurs wGKS
na początku
objawów
Niska dawka
wGKS/LTRA.
Rozważyć
konsultację
u specjalisty
Dodać LTRA
lub zwiększać
częstotliwość
inhalacji wGKS
albo czasowo
zwiększać
dawkę
Leki
ratunkowe
Doraźnie SABA
# zalecenie dla pacjentów stosujących schemat SMART/MART; LTRA – leki antyleukotrienowe, SLIT – immunoterapia podjęzykowa, SMART/MART – single maintenance and reliever therapy/maintenance and reliever therapy; rozwinięcia pozostałych skrótów znajdują się w tekście Źrodło: raport GINA 2020
Tab. 3. Wielkość dawek wziewnych glikokortykosteroidów (wGKS) w zależności od wieku chorych
Glikokortykosteroid wziewny
Całkowita dawka dobowa [μg]
Młodzież ≥ 12 lat i dorośli
Niska
Średnia
Wysoka
Dipropionian beklometazonu (pMDI, standardowe cząstki HFA)
200–500
> 250–500
> 1000
Dipropionian beklometazonu (pMDI, superdrobne cząstki HFA)
100–200
> 200–400
> 400
Budezonid (DPI)
200–400
> 400–800
> 800
Cyklezonid (pMDI, superdrobne cząstki HFA)
80–160
> 160–320
> 320
Furoinian flutykazonu (DPI)
100
200
Propionian flutykazonu (DPI)
100–250
> 250–500
> 500
Propionian flutykazonu (pMDI, superdrobne cząstki HFA)
100–250
> 250–500
> 500
Furoinian mometazonu (DPI)
200
400
Furoinian mometazonu (pMDI, standardowe cząstki HFA)
200–400
> 220–400
> 400
Dzieci 6–11 lat
Niska
Średnia
Wysoka
Dipropionian beklometazonu (pMDI, standardowe cząstki HFA)
100–200
> 200–400
> 400
Dipropionian beklometazonu (pMDI, standardowe cząstki HFA)
50–100
> 100–200
> 400
Budezonid (DPI)
100–200
> 200–400
> 400
Budezonid w nebulizacji
250–500
> 500–1000
> 1000
Cyklezonid (pMDI, superdrobne cząstki HFA)
80
> 80–160
> 160
Furoinian mometazonu (DPI)
50
na.
Propionian flutykazonu (DPI)
50–100
> 100–200
> 200
Propionian flutykazonu (pMDI, superdrobne cząstki HFA)
50–100
> 100–200
> 200
Furoinian mometazonu (pMDI, standardowe cząstki HFA)
100
200
Dzieci 6–11 lat
Niska
Dipropionian beklometazonu (pMDI, standardowe cząstki HFA)
100 (5 lat)
Dipropionian beklometazonu (pMDI, superdrobne cząstki HFA)
50 (5 lat)
Budezonid w nebulizacji
500 (≥ 1. r.ż.)
Cyklezonid (pMDI, superdrobne cząstki HFA)
na.
Furoinian flutykazonu (DPI)
na.
Propionian flutykazonu (pMDI, superdrobne cząstki HFA)
50 (≥ 4. r.ż.)
Furoinian mometazonu (pMDI, standardowe cząstki HFA)
100 (5 lat)
na. – To not available, dane niedostępne Źrodło: raport GINA 2020
Tab. 4. Objawy zaostrzenia astmy u dzieci 5-letnich i młodszych
Zaostrzenia astmy u dzieci 5-letnich
i młodszych
Łagodne
Ciężkie
Zaburzenia świadomości
Nie ma
Pobudzenie, dezorientacja lub senność
Saturacja krwi obwodowej
> 95%
> 92%
Mowa
Zdania
Pojedyncze słowa
Częstość pulsu
< 100/min
> 180/min (0–3. r.ż.)
> 150/min (4.–5. r.ż.)
Częstość oddechu
≥ 40/min
> 40/min
Centralna sinica
Nieobecna
Prawdopodobnie wystąpi
Nasilenie świstów
Zmienne
Może być cisza nad polami płucnymi
Źrodło: raport GINA 2020
Czytaj więcej
W codziennej praktyce lekarskiej spotykamy się często z zapaleniem zatok przynosowych. Grupa ekspertów w 2020 roku wydała dokument porządkujący objawy, diagnostykę oraz sposoby leczenia pacjentów z zapaleniem zatok. Jest to kontynuacja dokumentu EPOS 2012. Po porównaniu obu dokumentów można stwierdzić, że zmianie uległ podział zapaleń zatok, uporządkowane zostały zalecenia dla pacjentów przed zgłoszeniem się do lekarza, leczenie przez lekarza rodzinnego oraz opieka specjalistyczna. Przedstawiono wskazania i czas wykonywania badań obrazowych, również większy nacisk został położony na diagnostykę wtórnych przyczyn zapaleń zatok.
Czytaj więcej
Alergia na białka mleka krowiego (ABMK) to powtarzalna, niepożądana reakcja po ich spożyciu, u podłoża której leży mechanizm odpornościowy (IgE-zależny, IgE-niezależny lub mieszany). Najczęstszymi alergenami mleka krowiego są: kazeina, β-laktoglobulina i α-laktoalbumina. ABMK należy odróżniać od nadwrażliwości niealergicznej na mleko krowie, która spowodowana jest niedoborem laktazy. U większości dzieci z wiekiem rozwija się tolerancja na białka mleka krowiego. Objawy kliniczne alergii są zróżnicowane, w wieku niemowlęcym zwykle dotyczą przewodu pokarmowego, skóry oraz układu oddechowego. U części chorych obserwuje się objawy wielonarządowe. Nie ma pojedynczego badania, które w sposób jednoznaczny pozwalałaby na rozpoznanie ABMK. W diagnostyce podstawowe znaczenie ma wywiad chorobowy. Złotym standardem rozpoznawania jest próba prowokacji wykonana metodą podwójnie ślepej próby z placebo. W praktyce zwykle wystarcza jednak doustna próba prowokacji przeprowadzona metodą otwartą. Podstawą leczenia jest eliminacja z diety mleka krowiego i jego przetworów. U niemowląt i małych dzieci w ich miejsce wprowadzane są hydrolizaty o znacznym stopniu hydrolizy białka. W wybranych sytuacjach (zwykle ciężkich postaciach ABMK) zastosowanie mają preparaty aminokwasowe (mieszanki elementarne).
Czytaj więcej
Ospa wietrzna jest chorobą zakaźną, wywoływaną przez wirus ospy wietrznej i półpaśca (Varicellazoster virus, VZV). Jej charakterystycznym objawem są zróżnicowane zmiany skórne: wysypka w postaci grudek, charakterystycznych pęcherzyków wypełnionych przeźroczystym płynem, a następnie krost z mętną, ropną zawartością. Na ospę wietrzną chorują tylko ludzie, a jedynym rezerwuarem czynnika etiologicznego – VZV jest człowiek.
Czytaj więcej
W niniejszym opracowaniu przedstawione zostały najważniejsze aktualne (2020 rok) zalecenia Europejskiej Akademii Alergologii i Immunologii Klinicznej dotyczące zapobiegania IgE-zależnej alergii na pokarm. W porównaniu z wcześniejszymi wytycznymi z 2014 roku, trzy najważniejsze zmiany obejmują: (1) wprowadzanie dobrze ugotowanego (ale nie pasteryzowanego lub surowego) jaja kurzego do diety niemowląt w ramach wprowadzania pokarmów uzupełniających (umiarkowana jakość danych); (2) w populacjach, w których występuje duże ryzyko alergii na orzeszki ziemne, wprowadzanie orzeszków ziemnych do diety niemowląt, w odpowiedniej dla wieku formie, w czasie wprowadzania pokarmów uzupełniających (umiarkowana jakość danych); (3) unikanie suplementacji mlekiem modyfikowanym na bazie mleka krowiego w 1. tyg.ż. (niska jakość danych). Przedstawienie aktualnego stanu wiedzy ma na celu ułatwienie lekarzom postępowania w codziennej praktyce.
Czytaj więcej
Układ pokarmowy noworodka i niemowlęcia, a potem i małego dziecka spełnia co prawda wszystkie podstawowe funkcje, jednak jego dojrzałość czynnościowa u poszczególnych dzieci bywa w czasie zróżnicowana. Zmniejszone napięcie dolnego zwieracza przełyku sprzyja typowym dla wieku niemowlęcego regurgitacjom i ulewaniu. Aktywność i ilość wydzielanych enzymów trawiennych, z wyjątkiem laktazy, dojrzewa i osiąga poziom dorosłych w różnym czasie (np. amylaza trzustkowa i pepsyna dopiero ok. 1. r.ż.). Obniżone jest wydzielanie soku żołądkowego, a jego pH jest stosunkowo wysokie. Czas pasażu u niemowląt i dzieci młodszych wydaje się krótszy niż u dzieci starszych i dorosłych. Wydzielanie żółci oraz krążenie kwasów żółciowych są początkowo niedoskonałe, co przejściowo upośledzać może trawienie tłuszczów. Pierwsze dwa lata życia to także okres dojrzewania i stabilizowania się mikrobioty jelitowej – jej skład i funkcjonalność zbliżoną do obserwowanej u dorosłych dzieci uzyskują ok. 2.–3. r.ż. Wszystko to powoduje większe lub mniejsze problemy z adaptacją do spożywanych posiłków i wywoływać może zaburzenia określane ogólnym mianem czynnościowych.
Czytaj więcej
Niedokrwistość należy do najczęstszych chorób układu krwiotwórczego. Spośród przyczyn niedokrwistości najczęstszą u dzieci jest niedokrwistość z niedoboru żelaza. Może ona wystąpić w każdym wieku, ale głównie obserwuje się ją w okresach intensywnego wzrostu, czyli w dwóch pierwszych latach życia i w okresie pokwitania. Z uwagi na bezpośredni wpływ niedokrwistości na rozwój organizmu i jakość życia zwłaszcza w pierwszym roku życia, ogromne znaczenie ma zapobieganie jej wystąpieniu za pomocą prawidłowo stosowanej profilaktyki.
Czytaj więcej
Rdzeniowy zanik mięśni (SMA – spinal muscular atrophy) jest postępującą chorobą zwyrodnieniową neuronów ruchowych prowadzącą do zaniku mięśni. Jest to choroba uwarunkowana genetycznie i spowodowana mutacją w genie SMN1, odpowiedzialnym za produkcję białka SMN, które jest niezbędne do prawidłowego funkcjonowania motoneuronów. Tradycyjnie SMA dzieli się na cztery typy. Obecnie używana jest klasyfikacja funkcjonalna, której wyznacznikiem jest najwyżej osiągnięty etap rozwoju ruchowego. Rozpoznanie rdzeniowego zaniku mięśni stawia się na podstawie objawów klinicznych, ale przede wszystkim badania genetycznego, potwierdzającego mutację w genie SMN1 oraz określającego liczbę kopii genu SMN2, mającego duże znaczenie prognostyczne. Poznanie molekularnego podłoża rdzeniowego zaniku mięśni pozwoliło na przygotowanie leków specjalnie dedykowanych tej chorobie. Pierwszym preparatem, dopuszczonym do leczenia SMA, był nusinersen (Spinraza). Kolejną opcją terapeutyczną jest zastosowanie terapii genowej opartej na wirusie AAV9, w celu dostarczenia, komplementarnego do SMN1, niezmutowanego DNA do motoneuronów.
Czytaj więcej
Postępowanie dietetyczne w przypadku alergii na białka mleko krowie wymaga całkowitego ich wyeliminowania. W leczeniu stosowane są m.in. preparaty oparte na aminokwasach. Dostarczają białko tylko w postaci wolnych aminokwasów i nie zawierają potencjalnie alergizujących peptydów. Artykuł stanowi podsumowanie aktualnych danych oceniających skuteczność kliniczną i bezpieczeństwo stosowania preparatów aminokwasowych. W celu identyfikacji oryginalnych publikacji przeszukano komputerową bazę piśmiennictwa medycznego MEDLINE oraz Cochrane Library (do sierpnia 2021). W opracowaniu podsumowano również aktualne stanowiska towarzystw naukowych lub grup ekspertów dotyczące wskazań do stosowania preparatów aminokwasowych u dzieci. Chociaż mogą one być stosowane jako leczenie pierwszego rzutu alergii na białka mleka krowiego, ich stosowanie jest zasadniczo ograniczone do dzieci z ciężką jej postacią.
Czytaj więcej
Bluszcz jest rośliną stosowaną od wieków w terapii infekcji, ale stosunkowo niedawno odkryto, iż liście bluszczu Hedera hedelix zawierają hederakozyd C i jego pochodne saponiny – alfa-hederynę, czyli substancję, która jest odpowiedzialna za jego farmakologiczne działanie: wykrztuśne, rozkurczające oraz sekretolityczne. Dzięki tym właściwościom wyciągi bluszczu stosowane są w leczeniu infekcji układu oddechowego.
Czytaj więcej