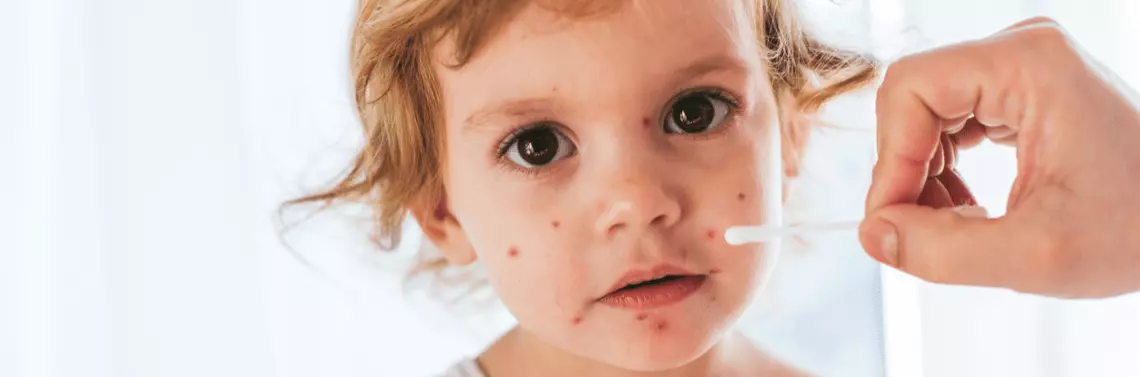
Ospa wietrzna jest częstą chorobą wirusową wieku dziecięcego, charakteryzuje się wysoką zakaźnością. Według danych Narodowego Instytutu Zdrowia Publicznego (NIZP-PZH) liczba zgłoszonych zachorowań na ospę wietrzną w Polsce w roku 2019 wyniosła 180 487 przypadków [1]. Najczęściej występuje ona u dzieci w wieku przedszkolnym oraz wczesnoszkolnym, ale zachorować może każda osoba nieuodporniona. Chorobę wywołuje wirus DNA, należący do rodziny Herpesviridae.
Człowiek jest jedynym rezerwuarem wirusa. Do zakażenia dochodzi przez kontakt patogenu z błoną śluzową górnych dróg oddechowych, spojówek lub drogą powietrzną po kontakcie bezpośrednim z chorym w okresie zakaźności. Wirus jest obecny w dużej ilości w płynie pęcherzykowym, który w postaci aerozolu stanowi główne źródło rozprzestrzeniania się choroby; w warunkach środowiska zewnętrznego przeżywa kilka minut.
Wirus dostaje się do organizmu przez górne drogi oddechowe. Replikuje w błonach śluzowych oraz migdałkach, a następnie przedostaje się do krwioobiegu – jest to okres wiremii pierwotnej. Dochodzi do zajęcia układu siateczkowo-śródbłonkowego, następnie w wyniku wtórnej wiremii zakażenie szerzy się do skóry oraz błon śluzowych, co skutkuje pojawieniem się wykwitów [2].
Okres wylęgania wynosi 10–21 dni (średnio 14–16). Po tym czasie na skórze pojawia się charakterystyczna wysypka. Chory jest zakaźny od 2 dni przed wystąpieniem wysypki, aż do całkowitego przyschnięcia wykwitów skórnych. Po przebyciu choroby wirus pozostaje w postaci latentnej w zwojach czuciowych rdzenia kręgowego. Reaktywacja wirusa objawia się w postaci półpaśca.
| Powikłania miejscowe | Bakteryjne zakażenia skóry i tkanki podskórnej |
| Neurologiczne |
|
| Kardiologiczne |
|
| Kardiologiczne |
|
Przebieg kliniczny
Okres prodromalny jest krótki (1–2 dni), występuje częściej u starszych dzieci oraz u dorosłych. Może wystąpić gorączka, gorsze samopoczucie, osłabienie, ból głowy, utrata apetytu, łagodny ból brzucha. Wysypka pojawia się najpierw na owłosionej skórze głowy, twarzy oraz na tułowiu, następnie na kończynach. Najpierw są to plamki, z których tworzą się grudki, a potem charakterystyczne pęcherzyki wypełnione początkowo przejrzystym, a następnie mętnym płynem. Ostatnim stadium ewolucji wykwitu jest strupek. Wykwity nie pojawiają się jednoczasowo, ich wysiew następuje w ciągu kilku dni, co sprawia, że od 2. doby choroby na skórze widoczne są zmiany o różnej morfologii. Wykwity mogą być obecne także na spojówkach oraz błonach śluzowych jamy ustnej i zewnętrznych narządów płciowych. Wysiew w jamie ustnej powoduje dolegliwości bólowe oraz w konsekwencji odmowę przyjmowania płynów i pokarmów przez dziecko [3].
Kolejne zachorowania w rodzinie (u dzieci, które nabyły zakażenie od rodzeństwa) przebiegają zwykle ciężej, z widocznie obfitszym wysiewem zmian skórnych. Wynika to najprawdopodobniej z ciągłego narażenia na wysokie stężenie wirusa w otoczeniu.
Przebycie ospy wietrznej pozostawia trwałą odporność.
Powikłania
Ospa wietrzna postrzegana jest jako łagodna i „obowiązkowa” choroba wieku dziecięcego. Jest to spowodowane powszechnością choroby w populacji dzieci młodszych i często łagodniejszym przebiegiem zachorowania w tej grupie wiekowej. Nie można jednak przewidzieć, u którego dziecka rozwiną się powikłania mogące wywołać poważne konsekwencje zdrowotne do zgonu włącznie (Tab. 1).
Najczęstszym powikłaniem i jednocześnie najczęstszą przyczyną hospitalizacji dzieci z ospą wietrzną jest bakteryjne nadkażenie wykwitów, wywoływane głównie przez paciorkowce beta-hemolizujące grupy A oraz gronkowce. Obraz kliniczny jest zróżnicowany: od miejscowego nacieku zapalnego, przez ropień, ropowicę skóry, po martwicze zapalenie powięzi. Najgroźniejszą konsekwencją wniknięcia bakterii przez powłoki skórne jest posocznica. Częstą przyczyną hospitalizacji są powikłania neurologiczne.
Pacjenci zagrożeni ciężkim przebiegiem choroby
Ciężki, uogólniony przebieg choroby może dotyczyć noworodków (przede wszystkim urodzonych przez matki chorujące na ospę wietrzną w okresie od 5 dni przed do 2 dni po porodzie), oraz pacjentów z niedoborem odporności, zwłaszcza w przebiegu chorób rozrostowych krwi. Osoby z głęboką immunosupresją nie są uodpornione przeciwko ospie wietrznej, niezależnie od faktu wcześniejszego przechorowania jej lub szczepienia. Ryzyko cięższego przebiegu ospy wietrznej dotyczy także chorych powyżej 12. roku życia, kobiet ciężarnych i pacjentów z przewlekłymi chorobami skóry oraz płuc.

Leczenie
W leczeniu ospy wietrznej u dzieci istotna jest właściwa podaż płynów oraz pielęgnacja skóry. Dziecko powinno być codziennie kąpane. Do kąpieli można użyć rozcieńczonego roztworu nadmanganianu potasu (barwy jasnoróżowej). Miejscowo na wykwity skórne należy stosować środki odkażające, np. zawierające oktenidynę, a nie płynne pudry czy papki zawierające tlenek cynku. Lekiem przeciwgorączkowym z wyboru jest paracetamol; stosowanie ibuprofenu może sprzyjać rozwojowi inwazyjnego zakażenia paciorkowcowego [4]. W razie świądu zasadne jest włączenie leku przeciwhistaminowego.
Bardzo ważne jest przestrzeganie zasad higieny – codzienna kąpiel pacjenta oraz stosowanie lekkich, przewiewnych ubrań. Jeśli dojdzie do nadkażenia bakteryjnego wykwitów, do leczenia należy włączyć antybiotyk. W leczeniu empirycznym pierwszego rzutu stosuje się cefalosporynę II generacji.
Nie zaleca się rutynowego przepisywania acyklowiru u każdego chorującego na ospę wietrzną. Wskazania do zastosowaniu leczenia przeciwwirusowego dotyczą dzieci z powikłanym przebiegiem choroby lub z ryzykiem cięższego przebiegu (Tab. 2).
Leczenie doustne acyklowirem powinno być rozpoczęte w pierwszych 72 godzinach trwania choroby, ponieważ po tym okresie zazwyczaj kończy się replikacja wirusa. Najwyższa skuteczność wiąże się z podaniem leku w ciągu pierwszych 24 godzin.
Leczenie przeciwwirusowe od momentu rozpoznania jest konieczne u pacjentów z niedoborem odporności, w tym w trakcie leczenia immunosupresyjnego (wysokimi dawkami kortykosteroidów, cytostatykami, lekami biologicznymi), noworodków (zwłaszcza urodzonych przez matki z ospą wietrzną w okresie okołoporodowym). Wymagają oni podania acyklowiru dożylnie, dlatego powinni zostać skierowani do oddziału zakaźnego. Terapię należy rozpocząć jak najszybciej, optymalnie w ciągu 24 godzin od pojawienia się pierwszych wykwitów. W przypadku immunosupresji replikacja wirusa może trwać dłużej, dlatego w tej grupie pacjentów terapię stosuje się z reguły nie krócej niż 10 dni.
| osoby nieuodpornione przeciwko ospie > 12. r.ż., pacjenci z przewlekłymi chorobami skóry i płuc, kobiety w ciąży, zachorowania kolejnych dzieci w rodzinie z kontaktu domowego (rodzeństwo)* * wskazanie względne |
Zapobieganie
Ospie wietrznej można skutecznie zapobiec poprzez szczepienie. Dostępne na rynku preparaty zawierają żywy, pozbawiony zjadliwości szczep wirusa. Szczepionka jest przeciwwskazana u chorych w immunosupresji. U osób bez niedoboru odporności jest bezpieczna i dobrze tolerowana. Rzadko wywołuje niepożądane odczyny poszczepienne. Należą do nich głównie mierne objawy miejscowe (ból, obrzęk, zaczerwienienie w miejscu iniekcji). U 3–5% szczepionych pomiędzy 5. a 26. dniem od szczepienia może pojawić się miejscowa lub uogólniona wysypka, zazwyczaj plamisto-grudkowa.
Szczepionki zarejestrowane są do stosowania u dzieci powyżej 9. m.ż., jednak większą skuteczność obserwowano po szczepieniu dzieci powyżej 12. m.ż. Należy podać 2 dawki, w odstępie nie krótszym niż 6 tygodni (optymalnie 3 miesiące). Skuteczność szczepienia jest wysoka. Zapobiega ono ospie wietrznej o ciężkim przebiegu w 95–97%, natomiast chorobie o łagodnym i średnim nasileniu w 70–90%. Trwałość ochrony wg różnych badań może wynosić 11–20 lat [5]. Szczepienie jest bezpłatne dla dzieci uczęszczających do żłobków, klubików dziecięcych oraz u dzieci w wieku < 12 lat w sytuacjach wyszczególnionych w Programie Szczepień Ochronnych [6].
Szczepienie poekspozycyjne
U osoby po kontakcie z ospą wietrzną, która jest wrażliwa na zakażenie (nie przebyła ospy wietrznej w przeszłości, nie była szczepiona) i nie ma przeciwwskazań do szczepienia, można podać szczepionkę jako profilaktykę poekspozycyjną w ciągu 72 godzin od kontaktu (maksymalnie do piątej doby po kontakcie, mając świadomość zmniejszonej skuteczności po przekroczeniu 72 godzin). Jeżeli nie dojdzie do zachorowania na ospę wietrzną, drugą dawkę szczepienia należy podać w zalecanym przez producenta odstępie od pierwszej dawki. Szczepienie poekspozycyjne nie wiąże się ze wzrostem ryzyka działań niepożądanych oraz cięższym przebiegiem choroby w przypadku zachorowania na ospę wietrzną po kontakcie.
U pacjentów z niedoborem odporności zaleca się stosowanie profilaktyki biernej, tj. podanie dożylnej immunoglobuliny z wysokim mianem przeciwciał przeciwko ospie wietrznej. Należy ją zastosować do 96 godzin od kontaktu.
Przypadek kliniczny
7,5-letnia dziewczynka została przyjęta do Kliniki Chorób Zakaźnych Wieku Dziecięcego WUM w 5. dobie ospy wietrznej i z gorączką > 39°C. Od początku choroby oddawała luźniejsze stolce, wymiotowała po lekach przeciwgorączkowych. Zgłaszała ból brzucha i ból pleców, według relacji mamy była podsypiająca,
apatyczna.
Przy przyjęciu stan dziecka oceniono na średni. Dziewczynka była cierpiąca, apatyczna, z zachowanym kontaktem logiczno-słownym. Ciepłota ciała przy przyjęciu wynosiła 36,3°C, czynność serca 140/min, ciśnienie tętnicze 85/49 mm Hg, Sat02 100%, powrót włośniczkowy 2 sekundy. Nad polami płucnymi osłuchowo stwierdzono szmer pęcherzykowy prawidłowy. Brzuch był miękki, niebolesny, objawy oponowe nieobecne. Zwracało uwagę obwodowe wychłodzenie kończyn, na stopach widoczna była sinica. Wysiew ospy wietrznej na skórze był skąpy, wykwity były przyschnięte. Na plecach stwierdzono rozległy rumień i obrzęk zapalny od kątów łopatek do szpary pośladkowej, pojedyncze wykwity z sączącą ropną wydzieliną. Na tułowiu i kończynach widoczna była wysypka płoniczopodobna, a w okolicy pach wybroczyny. Dziewczynka miała „nastrzyknięte” spojówki, błony śluzowe jamy ustnej podsychające, wargi widocznie spierzchnięte, język „malinowy”. W obrębie dziąseł, policzków i języka widoczny był nalot grzybiczy.
Rozpoznano bakteryjne zapalenie skóry i tkanki podskórnej oraz wysunięto podejrzenie zakażenia uogólnionego. Pobrano badania laboratoryjne, posiewy krwi, wymaz ze zmiany skórnej i wymaz z odbytnicy. Założono dwa obwodowe dojścia dożylne. Rozpoczęto podaż płynów oraz antybiotykoterapię empiryczną ceftriaksonem i klindamycyną.
W badaniach laboratoryjnych zwracały uwagę wysokie parametry stanu zapalnego:
- białko C-reaktywne 449 mg/l (norma < 10 mg/l),
- prokalcytonina 52 ng/ml,
- leukocytoza 29 tys/mm3.
W badaniach biochemicznych stwierdzono hiponatremię (Na=128 mmol/l, norma 137–145 mmol/l), wysokie stężenie mleczanów (3,96 mmol/l, norma 0,7–2,1), podwyższoną aktywność kinazy kreatynowej. Z odchyleń w koagulogramie stwierdzono wydłużony czas APTT (48,6 s, norma 25–35 s), znacznie podwyższone stężenie D-dimerów (8770 ng/ml, N < 500). Parametry funkcji nerek oraz wątroby były prawidłowe. W wyjściowym USG okolicy lędźwiowej opisano obrzęk limfatyczny tkanki podskórnej, bez cech patologicznych zbiorników płynu.
Obserwowano poprawę parametrów życiowych: obniżenie tętna (125/min), wzrost ciśnienia tętniczego (92/64 mmHg), prawidłowe ucieplenie kończyn, ustąpienie sinicy. W pierwszych dobach pobytu dziewczynka wymagała podaży płynów dożylnie celem utrzymania prawidłowych wartości ciśnienia tętniczego. W 2. dobie hospitalizacji, w związku z brakiem zadowalającej poprawy klinicznej, ceftriakson zmieniono na antybiotyk przeznaczony do ciężkich zakażeń skórnych – caftarolinę. W badaniach kontrolnych stężenie prokalcytoniny obniżyło się o połowę, utrzymywała się hiponatremia, ponadto stwierdzono hipoalbuminemię.
W 3. dobie hospitalizacji uwagę zwracały zaznaczone obrzęki obwodowe, zmniejszona diureza oraz utrzymująca się hiponatremia. W kontrolnym USG jamy brzusznej opisano niewielką ilość płynu w miednicy mniejszej między pętlami jelitowymi, bez innych odchyleń. Pacjentce podano 20% albuminy dożylnie. Pod koniec wlewu wystąpiła gorączka oraz spadek ciśnienia tętniczego – wlew przerwano. Ciśnienie znormalizowało się. Uzyskano poprawę diurezy.
Od 4. doby pacjentka nie gorączkowała, obserwowano stopniową poprawę stanu ogólnego, ustępowanie obrzęków oraz ograniczenie nacieku na plecach do okolicy lędźwiowej. W kolejnych badaniach USG tej okolicy opisano obrzęk limfatyczny z pasmami chłonki, a w 11. dobie – naciek zapalny w tkance podskórnej bez zbiorników płynu.
W posiewach krwi nie wyhodowano bakterii, natomiast w posiewie treści ropnej ze zmiany skórnej uzyskano wzrost Streptococcus pyogenes. Kontynuowano antybiotykoterapię ceftaroliną i klindamycyną. Ze względu na zmiany grzybicze w jamie ustnej otrzymała nystatynę, następnie flukonazol. W badaniach kontrolnych
w 8. dobie leczenia stwierdzono znaczące obniżenie wykładników stanu zapalnego.
W 12. dobie leczenia, ze względu na pojawienie się wysypki skórnej o charakterze alergicznym, odstawiono ceftarolinę, kontynuowano terapię klindamycyną. W okolicy lędźwiowej utrzymywał się naciek zapalny. Ze względu na podejrzenie rozmiękania w obrębie nacieku dziewczynka była konsultowana chirurgicznie, wykluczono obecność ropnia. W 20. dobie pacjentka została wypisana do domu z zaleceniami kontynuowania leczenia klindamycyną doustnie do czasu konsultacji chirurgicznej, uzgodnionej za 3 dni. Po 3 dniach została przyjęta na oddział chirurgii dziecięcej, gdzie nacięto i zdrenowano ropień w obrębie tkanki podskórnej okolicy lędźwiowo-krzyżowej.
Zaprezentowany przypadek kliniczny pokazuje, że ospa wietrzna u dotychczas zdrowego dziecka może być przyczyną ciężkich powikłań, a miejscowe nadkażenie wykwitów może szybko przejść w infekcję uogólnioną.
PIŚMIENNICTWO:
- Oficjalna strona Narodowego Instytutu Zdrowia Publicznego (NIZP-PZH): http://wwwold.pzh.gov.pl/oldpage/epimeld/2019/INF_19_12B.pdf (dostęp: 7.02.2020 r.).
- Wróblewska M., Dzieciątkowski T., Choroby wirusowe w praktyce klinicznej, PZWL, Warszawa 2017.
- David W. Kimberlin D.W., MD, FAAP; Brady M.T., MD, FAAP; Jackson M.A., MD, FAAP; Long S.S., MD, FAAP, Red Book: Report of the Committee on Infectious Diseases, American Academy of Pediatrics, 2015.
- Dubos F., Hue V., Grandbastien B. i wsp., Bacterial skin infections in children hospitalized with varicella: a possibile negative impact of non-steroidal ani-inflammatory drugs?, Acta Derm. Venereol., 88: (26–30) 2008.
- Wysocki J., Czajka H., Szczepienia w pytaniach i odpowiedziach, Help-Med., Kraków 2018.
- Program Szczepień Ochronnych na rok 2020: http://dziennikmz.mz.gov.pl/api/DUM_MZ/2019/87/journal/5727 (dostęp: 10.02.2020 r.).